La llegada de un niño al mundo es una experiencia llena de retos, preguntas y satisfacciones para la madre, el padre, los cuidadores y las personas que rodean el entorno del embarazo y la maternidad. Cuando el bebé sale del vientre, cuando llora por primera vez, cuando está entre los brazos de sus padres –calientico–, cuando toma leche materna por primera vez… La leche materna es el néctar de los bebés; allí está la energía y los nutrientes necesarios –además de la empatía y el amor– que hace que los niños vivan y se mantengan seguros, a salvo, fuera del vientre.
Derly Díaz, de Cartagena, le da teta a su hija de un mes de nacida y a muchos otros niños de la ciudad: ella es una donante activa de leche materna. Tiene dos hijas, Jordana, de tres años y Elizabeth, de un mes. Todo empezó hace tres años en la sala de espera de la Clínica de Maternidad Rafael Calvo. Allí vio un cartel sobre los bancos de leche y le llamó la atención. Su hija Derly, que ahora tiene 3 años, acababa de nacer y ella sintió que le estaba sobrando leche y se interesó en los bancos. Aprovechó que tenía una amiga que hacía prácticas en la clínica y ella la contactó con la doctora que estaba a cargo del programa de donación.

En 2005, gracias a una visita del gobierno de Brasil, Colombia empezó a interesarse en los bancos de leche. Luego de un acuerdo firmado entre los dos países, en 2009, se inició la estrategia de implementación del Ministerio de Salud. Los primeros bancos empezaron a funcionar finalizando 2011 en Ibagué, en el Hospital Federico Lleras Acosta, y en Fusagasugá, en el hospital San Rafael. Hoy, además de estos dos bancos, funcionan siete más: en Pasto, en el Hospital Departamental de Nariño; en Medellín, en el Hospital General; en Cartagena, en la Clínica de Maternidad Rafael Calvo; en Bogotá, en el Hospital de Kennedy; en Facatativá, en el Hospital de Facatativá; en Popayán, en el Hospital Universitario San José de Popayán; y, finalmente, en Valledupar, en el Hospital Rosario Pumarejo de López.
Hoy en día, después de tres años de que diera a luz por primera vez, Derly Díaz es donante de nuevo. Su primera hija recibió lactancia exclusiva por seis meses y luego de dos años con alimentación complementaria en la que donaba frecuentemente, dejó de darle pecho y por ende de donar. Unos meses después se enteró de que iba a ser mamá de nuevo y luego del parto, y de darse cuenta que volvía a producir leche en exceso, no titubeó para ser donante otra vez.
Cada ocho días la visita una doctora junto con unos enfermeros. Le hacen las preguntas de rutina sobre su producción y le dejan frascos de vidrio esterilizados. Ella puede llenar un frasco en un día, así que cuando la doctora la visita ella se lleva entre 5 y 6 frascos.
Leche de vida

Antes de que una madre pueda donar leche ella tiene que hacerse varios exámenes; se descarta que sea fumadora, que tenga toxoplasmosis, VIH, hepatitis u otras enfermedades infecciosas. Además de esto se piden últimos los exámenes del bebé para comprobar su salud, que éste bien, y que esté recibiendo una buena nutrición.
Toda la leche materna sirve: desde el calostro, la primera leche que producen los pechos durante el embarazo, hasta la leche más madura. Para que ésta esté conservada se mantiene permanentemente en cadena de frío y cuando llega al hospital es tratada por un proceso en el que se descongela, se selecciona y se clasifica de acuerdo al periodo de lactancia, acidez y contenido de calorías: leche pre-término, calostro, leche de transición, leche madura. Luego es sometida a un proceso de pasteurización, que quiere decir que es llevada a altas temperaturas para eliminar virus y patógenos para que la leche pueda ser consumida por cualquier bebé.
Como cuenta Derly, se recibe una capacitación, ya que además de los anteriores cuidados la leche tiene que ser extraída manualmente con las manos completamente limpias y sin extractor para que no se contamine o se vuelva agria.
Sin embargo ella sabe que muchas mamás no quieren donar por miedo, porque piensan que es insalubre o, incluso, porque piensan que perderán la producción de leche para sus propios hijos, pero es todo lo contrario: la lactancia se da por estimulación, así que cuando un bebé recibe leche y además se dona, es mayor la producción.
“No sabes si a futuro vas a necesitar que alguien te done a ti. Todas están en la capacidad de donar. Es muy importante el acompañamiento de la familia, eso ayuda a la lactancia, tiene que ser en familia. La lactancia crea un vínculo entre madre e hijo que un biberón no crea”, dice Derly.
Salas amigas
Sonia Buitrago empezó a trabajar en el Ministerio de Salud con el grupo de calidad y cuidado de alimentos hace dos años –meses antes de que naciera su hijo Martín.
Sonia, microbióloga industrial de profesión, empezó a darse cuenta que producía más leche que la que su propio hijo consumía y empezó a verla represada en el congelador. Luego de los seis meses en que su hijo empezó la alimentación complementaria almacenó más y más leche y ahí decidió empezar a donar al banco de leche del Hospital de Kennedy, en Bogotá.
Como ella ya estaba trabajando en el Ministerio tuvo que suspender su extracción en casa y en el trabajo dividía su día entre las salas amigas de extracción de las entidades públicas y su oficina. Entre las 11 de la mañana y las 2 de la tarde bajaba de su piso 12 a la sala y congelaba parte de la leche que iba para su hijo, al otro día, y otra parte para el hospital. Cada ocho días, muy cumplidamente, pasaban por los frascos y dejaban los próximos para la recolección. Sonia donó por casi cinco meses hasta que Martín cumplió 11 meses y dejó de recibir pecho.

Retos de los Bancos de leche
Elisa María Cadena, madre de Jerónimo, de nueve años, y hoy subdirectora de salud nutricional y alimentos y bebidas, del Ministerio de Salud, cuenta que cuando nació su hijo no existían las salas de extracción y que por lo general, a ella le tocaba extraerse la leche en la oficina de su jefe o en el baño, y que incluso, cuando viajaba por trabajo, en los aeropuertos le retenían los frascos con el líquido.
Los bancos de leche, con cifras de 2017, han atendido a 9.311 bebés de las unidades de cuidados intensivos y han contado con 8.199 madres donantes y 8.455 litros de leche recolectados. Pese a estas cifras no se está cubriendo la totalidad de niños hospitalizados en las unidades de cuidados intensivos en todo el país y el personal ha tenido que priorizar qué niños, por sus condiciones médicas, requieren con mayor prioridad la leche materna donada. Muchos de estos niños no pueden recibir leche o porque su mamá está hospitalizada, o porque hay una baja producción, o porque en algunos casos no hay quién les de la leche.
“Tiene que mejorar la donación. Lo ideal es que los bancos tuvieran suficiente leche para favorecer procesos de recuperación nutricional en niños menores de 6 meses que tienen desnutrición aguda; la desnutrición aguda es la causa más frecuente de la mortalidad infantil. En La Guajira y en las zonas de frontera, por ejemplo, los niños que mueren menores de 6 meses mueren porque no reciben leche materna, ya sea por desconocimiento o baja producción, o porque, en cambio, reciben coladas o agua de panelas y esto es insuficiente para la nutrición de un bebé… Lo que nos gustaría es que los bancos fueran suficientes para suministrar esta leche”, confiesa Elisa.
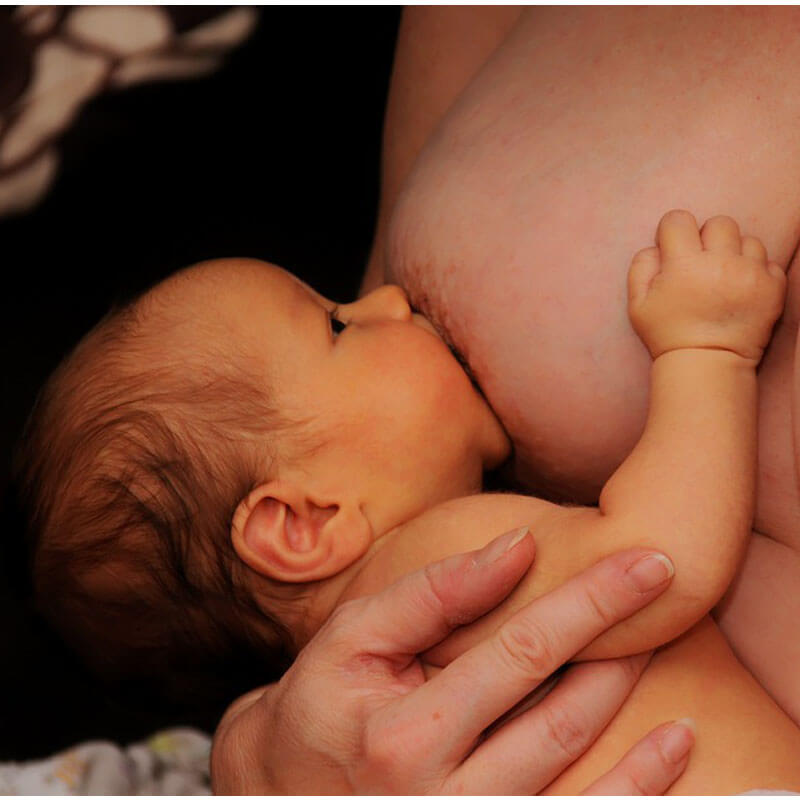
Lo cierto es que un niño menor de 6 meses puede perfectamente tomar más de medio litro de leche y con los 8.455 de leche recolectada se supera esta capacidad.
La leche materna es vital para los niños. Desde el punto de vista nutricional es el alimento adecuado y óptimo para un bebé; no solo da nutrientes sino que es la primera vacuna que reciben: la leche aporta inmunoglobulinas y biofactores que ayudan a que las bacterias benéficas, las que crean una capa protectora en el intestino, se reproduzcan. Desde el punto de vista cognitivo los niños que son alimentados exclusivamente con leche materna antes de los seis meses son más inteligentes. Lactar disminuye la probabilidad de tener cáncer de seno y ovario en las mujeres.
“Lactar es un acto de amor”, concluye Elisa.




















